การฟื้นตัวจากโรคหลอดเลือดสมองด้วยการใช้เซลล์บำบัด (MSC Stem Cells)
โรคหลอดเลือดสมอง (Stroke) เป็นอาการที่เกิดขึ้นแบบฉับพลันของการไหลเวียนโลหิตไปหล่อเลี้ยงสมองที่เคยไหลเวียนได้อย่างคงที่ได้รับการรบกวนทำให้เกิดหยุดชะงัก ทำให้เกิดการสูญเสียในการสั่งการของระบบประสาท โดยสามารถแบ่งอาการของโณคออกเป็น 3 ประเภทด้วยกัน คือ : 1) ภาวะหลอดเลือดสมองตีบตัน หรือ ภาวะสมองขาดเลือด จากการอุดตันในหลอดเลือดแดงหรือที่เรียกกันในชื่อว่า Ischemic Stroke ; 2) ภาวะหลอดเลือดสมองแตก หรือ ภาวะเลือดออกในสมอง ที่รู้จักกันในชื่อ Hemorrhagic Stroke; และ 3) ภาวะสมองขาดเลือดชั่วคราว หรือ Transient Ischemic Attack (หรือย่อว่า TIA ที่เรียกกันสั้นๆ ว่าเป็นอาการชั่วคราวแบบ mini stroke) ปัจจัยต่างๆ ที่สามารถก่อให้เกิดภาวะของโรคหลอดเลือดสมองนั้นได้แก่: ความดันโลหิตสูง โคเลสเตอรอลสูง โรคเบาหวาน และการสูบบุหรี่ การใช้เซลล์ต้นกำเนิดหรือ Mesenchymal Stem Cells (MSCs) นั้นไม่เพียงแค่ช่วยฟื้นฟูร่างกายอย่างปลอดภัยแล้วยังเป็นวิธีเดียวที่สามารถปรับปรุงสภาวะของคนไข้ให้กลับมาเป็นปกติได้ดีขึ้นหลังจากเกิดอาการป่วยจากโรคแล้ว การศึกษาวิจัยพบว่าด้วยการใช้แบบจำลอง Cerebral artery occlusion จะสร้างรูปแบบของการเยียวยาโดยใช้การใช้ interferon‐γ–activated mesenchymal stem cells หรือ aMSCγ ในฐานะที่เป็นวิธีแบบเร่งด่วนในการรักษาโรคหลอดเลือดสมองได้ ของโรคหลอดเลือดสมองทั้งหมดเป็นภาวะหลอดเลือดสมองแตก (Hemorrhagic stroke) แต่ทว่าอัตราการตายจากภาวะนี้เกิดขึ้นได้สูงถึงร้อยละ 40 ในขณะที่ ภาวะหลอดเลือดสมองตีบตัน หรือ ภาวะสมองขาดเลือด (Ischemic Stroke) นั้นพบบ่อยในระดับร้อยละ 87 ของโรคหลอดเลือดสมองทั้งหมด นอกจากนี้ ร้อยละ 50 ของคนไข้หลอดเลือดสมองยังคงต้องพึ่งการดูแลรักษาอย่างต่อเนื่องไปอีก 1 ปีหลังจากพบอาการของโรคแล้ว ซึ่งรวมถึงได้รับว่ามีภาวะการเสื่อมของความจำ การพูด และกิจกรรมประจำวันต่างๆ ลงตามไปด้วย ภาวะหลอดเลือดสมองแตก (Hemorrhagic stroke) นั้นเกิดจากการอุดตันอย่างฉับพลันในหลอดเลือดและตามมาด้วยการฉีกขาดที่ทำให้เลือดไหลไปยังกะโหลกหุ้มสมอง (cranium) ซึ่งสามารถแยกประเภทของอาการต่อเนื่องจากภาวะนี้ได้อีกหลายแบบได้แก่ subarachnoid hemorrhage (SAH), intracerebral hemorrhage (ICH) และ intraventricular hemorrhage (IVH) ภาวะที่เลือกไหลออกท่วมสมองนั้นทำให้เกิดการขาดออกซิเจนและน้ำตาลกลูโคสที่จะไปเลี้ยงเนื้อเยื่อบริเวณที่เกิดการบาดเจ็บในสมอง และก่อให้เกิดปฏิกิริยาตอบสนองขั้นต่อมาในรูปแบบของการอักเสบต่อเนื่องจากรอยฉีกขาดได้ ซึ่งถือว่าเป็นสภาพที่วิกฤติต่อคนไข้ และยังเป็นสภาวะที่หาทางรักษาได้ยากยิ่งด้วยเช่นกัน
เซลล์ต้นกำเนิด (MSC) คืออะไร
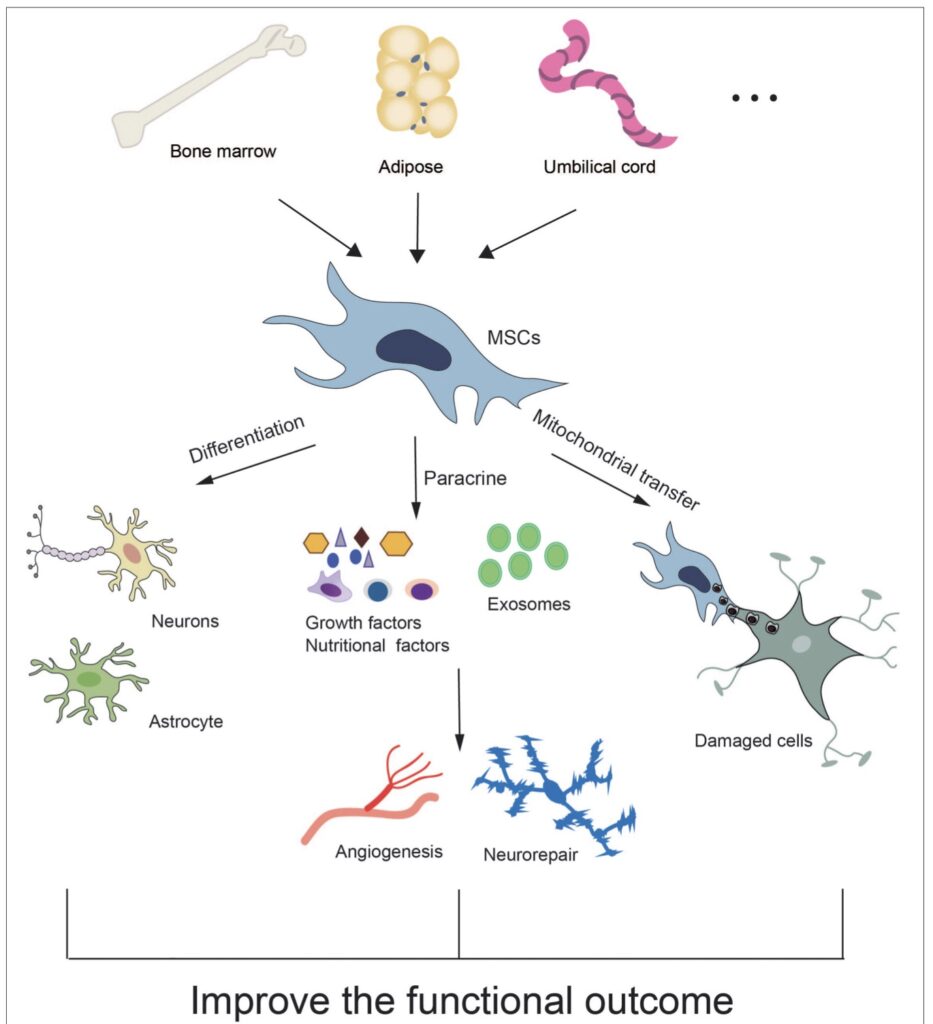
การศึกษาหลายชิ้นได้ใช้เซลล์ต้นกำเนิด หรือ MSC จากเซลล์ตั้งต้นของมนุษย์เพื่อรักษาอาการเลือดออกในเนื้อสมอง โดยร้อยละ 60 ของเซลล์ต้นกำเนิดนั้นถูกนำมาจากไขกระดูก (bone marrow) หรือที่เรียกกันในชื่อ BM-MSCs เพราะ MSC ประเภทนี้มีความสดใหม่จากเซลล์มนุษย์ ในขณะที่เซลล์ที่มาจากสายสะดือ (umbilical cells) รก (placental cells) และ น้ำคร่ำ (amniotic cells) นั้นถูกใช้ในการศึกษาเพียงแค่ 1 ใน 4 ของการศึกษาวิจัยทั้งหมดที่มี และที่เหลือนั้นเป็นการศึกษาด้วยเซลล์ที่มาจากไขมัน (adipose
tissue) หรือเรียกว่าเป็นเซลล์ประเภท AT-MSCs นั่นเอง ซึ่งแหล่งของเซลล์ประเภทนี้จะดึงมาจากเนื้อเยื่อของมนุษย์ ปกติแล้ว MSCs จะมีลักษณะตาม cell surface markers ที่วัดออกมาได้จากการฉายแสงเลเซอร์ (flow cytometry) หรือกระบวนการย้อมพิเศษทางอิมมูโนฮีสโตเคมี (immunohistochemical methods) MSCs นั้นจะมีค่าเป็นบวกสำหรับ CD29, CD44, CD73, CD90, และ CD105 และเป็นลบสำหรับค่าชี้วัดเม็ดเลือดประเภท CD14, CD34 และ CD45 และค่าชี้วัดเซลล์ต้นกำเนิด CD133 รวมทั้งค่าชี้วัดเซลล์บุผนังหลอดเลือด CD144 ตามแนวทางที่สอดคล้องกัน
เซลล์ต้นกำเนิดที่มาจากเลือดสายสะดือ (Umbilical cord blood stem cells)
เซลล์ต้นกำเนิดที่มาจากเลือดสายสะดือมนุษย์ (Human Umbilical cord blood stem cells หรือ UC-BSCs) ถูกเพาะเลี้ยงจากเนื้อเยื่อรกหลังจากคลอด เนื้อเยื่อเหล่านี้ประกอบด้วยเซลล์ต้นกำเนิดเม็ดเลือด (hematopoietic stem cells) และ เซลล์ต้นกำเนิดปรเภท MSC โดยเซลล์เหล่านี้นั้นมีประโยชน์สำคัญหลายประการ ได้แก่ เป็นแหล่งกำเนิดเซลล์ใหม่ที่มีความอุดมสมบูรณ์ ผู้บริจาคมีอายุน้อย และความเสี่ยงต่อแม่และเด็กในช่วงขณะการเก็บเกี่ยวเนื้อเยื่อนั้นต่ำ ทำให้ลดความกังวลในเรื่องของจริยธรรมและจรรยาบรรณในการทดลองได้มาก เซลล์ต่างๆ
แนวทางการนำเข้าเซลล์ต้นกำเนิดเข้าสู่ร่างกาย
การให้ทางหลอดเลือดดำ (Intravenous Delivery)
การให้เซลล์ต้นกำเนิดทางหลอดเลือดดำหรือเรียกย่อๆ ว่า IV นั้นเป็นการให้ด้วยการเจาะเข้าเส้นเลือดดำและให้นำพาเซลล์ต้นกำเนิดไปยังระบบประสาทส่วนกลาง (CNS) โดยตรง ซึ่งมีความเจ็บปวดน้อย เซลล์ต้นกำเนิด NSCs ที่ถูกฉีดเข้าหลอดเลือดดำสามารถนำพาสาร BBB และเดินทางไปยังส่วนของพื้นที่บาดเจ็บของสมองที่ขาดเลือดได้ การวิจัยพบว่าการให้เซลล์ NSCs, BM-MSCs, AD-MSCs หรือ UC-BSCs ทาง IV นั้น ให้ผลในการป้องกันอาการก่อโรคสมองขาดเลือดได้
การให้ผ่านหลอดเลือดแดง (Intra-arterial delivery)
การให้ผ่านหลอดเลือดแดงหรือ IA นั้นใช้วิธีการสอดสายสวนขนาดเล็กเพื่อให้นำส่งเซลล์ต้นกำเนิดไปยังหลอดเลือดแดง (บริเวณ carotid artery หรือ circle of Willis) ทำให้บายพาสเส้นทางการให้เซลล์บำบัดผ่านอวัยวะตามระบบการทำงานที่ควรจะเป็น การให้ผ่านทาง IA นั้นพบว่ามีประโยชน์ต่อการให้ MSC นำส่งไปยังบริเวณบาดเจ็บในสมองได้เป็นอย่างดี การนำส่งวิธีนี้ช่วยในการทำบายพาสของปอดและหลีกเลี่ยงการถูกอุดตันในบริเวณปอด นอกจากวิธีการนี้สามารถนำส่งเซลล์จำนวนมากไปยังรอยบาดเจ็บในสมองได้จำนวนมากแล้ว ยังมีความน้อยมากในการเกิดการอุดตันในหลอดเลือดผอยในปอด และบริเวณสมองใหญ่ที่ขาดเลือดเนื่องจากเกิดการกระจุกตัวของเซลล์เม็ดเลือดแดงจนจับเป็นก้อน ทำให้ช่วยลดภาระการไหลเวียนโลหิตในสมองที่เคยติดขัดให้ลดลงได้
การให้เซลล์บำบัดเข้าผ่านทางช่องสมอง (Intraventricular delivery)
การให้เซลล์บำบัดเข้าผ่านทางช่องสมองนั้นช่วยให้นำส่วเข้าสู่สมองได้โดยตรงให้เข้าไปยังส่วนของ cerebral spinal fluid (CSF) หรือเนื้อเยื่อขั้นเซลล์ (interstitial tissue) จึงทำให้สามารถกระจายไปได้ทั่วทุกจุดในสมองตอดจนระบบประสาทส่วนกลางผ่านทางช่องของ CSF ด้วย แม้ว่าเทคนิคนี้จะต้องมีการผ่าตัดเปิดแผล แต่ภาวะโรคแทรกก็พบว่าลดลงหากผู้ผ่าตัดได้รับการอบรมที่ดีและมีเทคนิคในการผ่าติดที่เหมาะสม
การให้ผ่านทางช่องท้อง (Intraperitoneal)
การให้ผ่านทางช่องท้อง หรือ IP นั้นเป็นการให้เซลล์ต้นกำเนิดแบบ human MSC (หรือ hMSC) อย่างรวดเร็วเข้าไปยังช่องท้องและจะมีการไหลของเซลล์ออกไปนอกส่วนที่ต้องการน้อยมาก เมื่อเทียบกับการให้ hMSC ผ่านการฉีด IV แล้วนั้น การให้แบบ IP จะให้ผลในการที่เซลล์ไปเกาะตามเนื้อเยื่อรอบขอบ เช่น ปอด หรือตับน้อยลง อย่างไรก็ตาม การให้แบบ IP สำหรับเซลล์แบบ UC-MSCs นั้นพบว่ามีการกระจายตัวไปยังรอยแผลบริเวณสมองกลีบหน้าที่ต่ำ นับว่าเป็นการพยายามที่จะเข้าสู่สมองแบบที่มีข้อจำกัดอยู่
การให้ผ่านเนื้อเยื่อภายใน (Intraparenchymal)
การให้แบบผ่านเนื้อเยื่อภายในที่เป็นจำเพาะจุดนั้นช่วยให้นำส่งเซลล์ได้จำนวนมากไปยังบริเวณเป้าหมายในสมองได้ดี ลดผลกระทบของการนำส่งเซลล์ไปยังบริเวณอวัยวะที่ไม่ต้องการได้มากและนับว่าทำให้เกิดประสิทธิภาพดีเมื่อเทียบกับการลงทุนที่ให้ไป การปลูกถ่ายเซลล์ human AD-MSC ในสมองนั้นพบว่าสามารถเสริมสร้างการปรับปรุงของระบบประสาทในบริเวณที่เกิดรอยแผลแบบกระจายตัวในสมอง การฉีดเซลล์ประเภท MSC เข้าไปยังเนื้อเยื่อภายในที่ตรงจุดนี้ได้ถูกนำมาใช้กับอาการบาดเจ็บของสมองแบบ neonatal hypoxic-ischemic brain injury การฉีด iPSC subdural injection เข้าไปยังเนื้อเยื่อสมองที่ขาดเลือดจะลดขนาดพื้นที่ที่ถูกทำลายลงไปและพัฒนา motor function หลังจากที่เกิดอาการสมองขาดเลือดไปแล้วได้เป็นอย่างดี
การนำเข้าเซลล์ต้นกำเนิดทางช่องจมูก (Intranasal delivery)
การนำเข้าเซลล์ต้นกำเนิดทางโพรงจมูกนั้นเป็นวิธีการที่ไม่ต้องผ่าตัดเปิดปากแผลและค่อนข้างมีประสิทธิภาพในการนำส่งยาและเซลล์ต้นกำเนิดเมื่อเทียบกับวิธีการนำเข้าเซลล์ผ่านช่องศรีษะที่ต้องมีการผ่าตัดเปิดปากแผล ถึงแม้ว่าวิธีการนี้จะเป็นวิธีการที่เหมาะสำหรับการนำเข้าสารออนุพันธ์ขนาดเล็ก (เช่น โมเลกุลขนาดเล็ก โปรตีน ไวรัส แบคทีเรีย และนาโนพาทิเคิล) แต่ความีประโยชน์ของวิธีการนี้นั้นก็ยังได้รับความนิยมมาเสมอในช่วงทศวรรษที่ผ่านมา เซลล์ที่นำเข้าผ่านทางโพรงจมูกนั้นจะรวมตัวกันในเยื่อบุโพรงจมูก ใกล้กับกระดูกม้วน (turbinate bones) และจากนั้นก็จะเดินทางผ่านแผ่นกระดูกพรุน (cribriform plate) ต่อไป วิธีการนำเข้าเซลล์วิธีนี้ไม่ต้องใช้การผ่าตัด มีความรวดเร็ว และช่วยในการทำ BBB bypass ได้ เซลล์ที่แสดงผลในการวิ่งไปสู่ตำแหน่งเป้าหมายได้ดี และไม่เกาะตัวกันตามอวัยวะปลายขอบ เมื่อเทียบกับการให้โดสตามจุดต่างๆ นอกจากนี้ การนำเข้าผ่านทางช่องจมูกยังสามารถทำซ้ำได้บ่อย จึงสะดวกในทางปฏิบัติมากกว่าวิธีการอื่นๆ


Leave a Reply
You must be logged in to post a comment.